Лечение лейкемии: ранние и поздние симптомы
Лечение лейкемии: ранние и поздние симптомы
Ранним этапам этой болезни острого типа присущи такие признаки:
- Болезненность абдоминальной полости, особенно сверху;
- Неприятные ощущения в суставах (они могут дополняться «ломотой» в костях);
- Быстрое формирование синяков либо кровоподтеков;
- Существенное разрастание в размерах печени, лимфатических узлов;
- Постоянная слабость, вялое состояние, апатичность;
- Состояние, близкое по симптомам к лихорадке;
- Периодические инфекционные болезни;
- Часто позывы к мочеиспусканию.
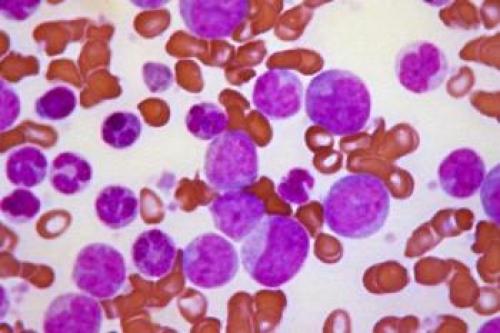 Периодические кровотечения (их трудно купировать);
Периодические кровотечения (их трудно купировать);Для поздних стадий лейкемии характерны такие признаки:
- Губы, ногти обретают синеватый оттенок;
- Увеличивается тревожность, без причин случаются обморочные состояния, нет реакции на стимулирование извне;
- Болезненность вблизи сердца, теснота, некоторое давление в области груди, усиленное биение сердца с неверным ритмом;
- Рост температуры тела (больше 38 градусов);
- Большая частота сокращений мышц сердца (тахикардия);
- Дисфункция дыхательной системы, что характеризует затрудненное дыхание либо появление хрипоты;
- Появление судорог;
- Болезненные толчки в абдоминальной полости;
- Бесконтрольный либо довольно значительный кровоток.
Хроническую форму характеризуют следующие симптомы:
- Начальный этап протекает без видимых снаружи проявлений, при проведении исследований вероятно выявление слишком большого числа лейкоцитов зернистого типа (т.е. моноклоновая фаза лейкоза);
- Поликлоновой стадии присущи образование опухолей вторичного характера, существенные изменения числа бластных клеток. На этом этапе проявляются осложнения: поражение лимфоузлов, значительные изменения в объемах печени, селезенки.
В группу риска входят и взрослые, и дети. Лейкемия может иметь наследственный характер или быть приобретенным заболеванием при наличии вредных привычек, плохом питании, малоподвижном образе жизни, воздействии радиацией и т.д.
Связанные вопросы и ответы:
Вопрос 1: Что такое лейкемия
Ответ: Лейкемия - это злокачественная опухоль кроветворной системы, при которой развивается ненормальное увеличение количества бесструктурных (незрелых) клеток крови - лейкоцитов.
Вопрос 2: Каковы ранние симптомы лейкемии
Ответ: Ранние симптомы лейкемии могут включать повышенную утомляемость, снижение работоспособности, покраснение лица, потливость, лихорадку, потерю веса, боли в костях, а также повышенную возбудимость и беспокойство.
Вопрос 3: Каковы поздние симптомы лейкемии
Ответ: Поздние симптомы лейкемии могут включать повышенное кровотечение, особенно из носа, рта, мочеиспускательного канала, а также из потовых желёз, повышенную возбудимость и беспокойство, а также ухудшение работоспособности.
Вопрос 4: Как диагностируют лейкемию
Ответ: Лейкемию диагностируют путём анализов крови и костного мозга, а также путём исследования лимфатических узлов, селезёнки, печени и других органов.
Вопрос 5: Как лечится лейкемия
Ответ: Лечение лейкемии зависит от типа заболевания, стадии и возраста пациента. Обычно лечение включает в себя химиотерапию, лучевую терапию, трансплантацию костного мозга, иммунотерапию и другие методы лечения.
Вопрос 6: Каков прогноз для пациентов с лейкемией
Ответ: Прогноз для пациентов с лейкемией зависит от типа заболевания, стадии и возраста пациента. В некоторых случаях лечение может привести к полной ремиссии, но в других случаях прогноз может быть более серьезным.
Вопрос 7: Как предотвратить развитие лейкемии
Ответ: Не существует определенного способа предотвратить развитие лейкемии, но можно снизить риск развития заболевания, соблюдая здоровый образ жизни, избегая курения, употребления алкоголя, а также регулярно посещая врача для профилактических осмотров.
Что такое лейкемия
Ранним этапам этой болезни острого типа присущи такие признаки:
- Болезненность абдоминальной полости, особенно сверху;
- Неприятные ощущения в суставах (они могут дополняться «ломотой» в костях);
- Быстрое формирование синяков либо кровоподтеков;
- Существенное разрастание в размерах печени, лимфатических узлов;
- Постоянная слабость, вялое состояние, апатичность;
- Состояние, близкое по симптомам к лихорадке;
- Периодические инфекционные болезни;
- Часто позывы к мочеиспусканию.
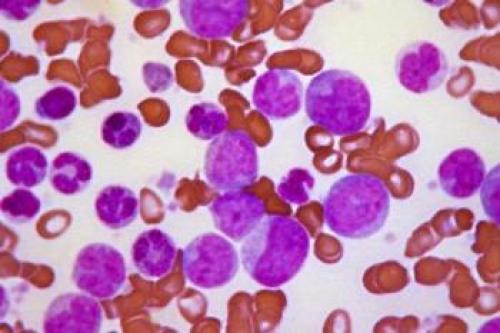 Периодические кровотечения (их трудно купировать);
Периодические кровотечения (их трудно купировать);Для поздних стадий лейкемии характерны такие признаки:
- Губы, ногти обретают синеватый оттенок;
- Увеличивается тревожность, без причин случаются обморочные состояния, нет реакции на стимулирование извне;
- Болезненность вблизи сердца, теснота, некоторое давление в области груди, усиленное биение сердца с неверным ритмом;
- Рост температуры тела (больше 38 градусов);
- Большая частота сокращений мышц сердца (тахикардия);
- Дисфункция дыхательной системы, что характеризует затрудненное дыхание либо появление хрипоты;
- Появление судорог;
- Болезненные толчки в абдоминальной полости;
- Бесконтрольный либо довольно значительный кровоток.
Хроническую форму характеризуют следующие симптомы:
- Начальный этап протекает без видимых снаружи проявлений, при проведении исследований вероятно выявление слишком большого числа лейкоцитов зернистого типа (т.е. моноклоновая фаза лейкоза);
- Поликлоновой стадии присущи образование опухолей вторичного характера, существенные изменения числа бластных клеток. На этом этапе проявляются осложнения: поражение лимфоузлов, значительные изменения в объемах печени, селезенки.
В группу риска входят и взрослые, и дети. Лейкемия может иметь наследственный характер или быть приобретенным заболеванием при наличии вредных привычек, плохом питании, малоподвижном образе жизни, воздействии радиацией и т.д.
Каковы ранние симптомы лейкемии

Точные причины возникновения острого лимфобластного лейкоза, как и подавляющего большинства других злокачественных заболеваний, неизвестны. В то же время, существуют факторы, повышающие риск развития острого лимфобластного лейкоза . Факторы риска не обязательно приводят к возникновению болезни, но, как свидетельствуют данные, собранные в ходе научных исследований, существенно повышают ее вероятность. Вклинический процесс совмещается с интенсивной исследовательской деятельностью. Научные открытия, в том числе, идентификация факторов риска, помогают лучше понять механизм развития острого лимфобластного лейкоза и выработать эффективные стратегии лечения болезни.
Важно подчеркнуть, что факторы риска — как единичные, так и множественные — не универсальны, и их наличие далеко не всегда означает, что в будущем у человека разовьется лейкоз. Кроме того, у ряда пациентов с острым лимфобластным лейкозом в анамнезе совершенно отсутствуют какие-либо специфические обстоятельства. Зачастуюразвивается через много лет после контакта с фактором риска, и точно оценить степень влияния этого фактора не представляется возможным. В то же время, существуют неоспоримые и научно подтвержденные доказательства того, что демографические особенности, хронические заболевания и воздействие окружающей среды повышают вероятность возникновения острого лимфобластного лейкоза. Определенные факторы, например, возраст и этническая принадлежность, невозможно скорректировать. Другие, как например, курение табака и контакт с химическими веществами, поддаются контролю.
Воздействие ионизирующего излучения
Высокие дозы радиоактивного излучения существенно повышают риск развития острого лимфобластного лейкоза и острой миелоидной лейкемии. Известно, что после атомных бомбардировок японских городов во время Второй мировой войны среди уцелевших жителей резко возросла заболеваемость лейкозами. Ее пик пришелся на шестой-восьмой год после применения ядерного оружия.
Перенесенная в прошлом радиотерапия также способствует развитию болезни, особенно в тех случаях, когда она комбинируется с химиотерапией.
Относительно низких доз радиоактивного облучения, например, во время рентгенографии или компьютерной томографии, не существует единого мнения. Врачи стараются сократить число диагностических процедур, во время которых организм подвергается облучению, чтобы не нанести потенциальный ущерб пациенту. В особенности это касается беременных женщин, так как доказано, что радиационное воздействие на плод, находящийся в утробе матери, повышает риск развития лейкоза после рождения.
Контакт с химическими веществами
Как уже отмечалось, перенесенная в прошлом химиотерапия повышает риск развития острого лимфобластного лейкоза. Еще одним химическим канцерогеном является бензол – вещество, используемое в производстве лекарственных препаратов, резиновых изделий, красителей и растворителей, чистящих средств. Воздействию бензола подвержены лица, занятые в нефтеперерабатывающей промышленности, на производстве обуви, а также курильщики табака.
Вирусные инфекции
Инфицирование вирусом HTLV-1 (Humant-celllymphoma/leukemiavirus) связывают с возникновением редкой формы острой Т-клеточной лимфоцитарной лейкемии. У жителей Африки инфекции, вызванные вирусом Эпштейна-Барра (EBV), считаются фактором риска в развитии лимфомы Буркита и острого лимфобластного лейкоза. В Израиле, США и странах Европы вирус Эпштейна-Барра обычно вызывает инфекционный мононуклеоз, не оказывая влияния на вероятность развития злокачественных заболеваний.
Отзыв о лечении Неходжскинской лимфомы в Израиле
От редакции: за последние десятилетия израильская медицина добилась выдающихся показателей в лечении различных типов лимфом. Об успехах врачей клиники Шиба в этой области красноречиво свидетельствуют отзывы пациентов.
Я прилетела в Израиль в критическом состоянии с 4-й стадией Неходжскинской лимфомы и беременная на 19 недели. За 2 дня прошла диагностику, и была госпитализирована для прохождения лечения. На 34 недели родила малыша и снова продолжила лечение. В больнице с пониманием относятся к тебе и дают надежду.
Каковы поздние симптомы лейкемии
Часто первые проявления лейкоза могут маскироваться под обычноеили даже. Но обращает на себя внимание появление стоматита в его язвенной форме или же развитие гингивита. Если на этой стадии патология не была выявлена, то она постепенно затихает и переходит во вторую. Именно на втором этапе при бессимптомном течении обычно и выявляется острый лейкоз у детей.В медицине принято различать 4 синдрома, которые типичны для лейкемии:- анемический проявляется бледностью кожи, головокружением, хронической усталостью, потерей волос, ломкостью ногтей;
- геморрагический отличается увеличением лимфоузлов и миндалин, гепатоспленомегалией, на коже развиваются инфильтраты, поражаются легкие, почки, сердечная мышца;
- интоксикационный проявляется повышенной утомляемостью, головной болью, потерей аппетита, слабостью и вялостью, периодически происходит повышение температуры тела;
- гиперпластический возникает как результат внекостного поражения органов и тканей – происходит их увеличение и нарушение функций, причем особенно часто страдают печень, селезенка, лимфоузлы.
Как диагностируется лейкемия
Пациентов с острым лейкозом лечат в стационарах онкогематологического профиля. В палатах организуется усиленный санитарно-дезинфекционный режим. Больные с острым лейкозом нуждаются в проведении гигиенической обработки полости рта, профилактики пролежней , туалета половых органов после физиологических отправлений; организации высококалорийного и витаминизированного питания.
Непосредственно лечение острых лейкозов проводится последовательно; основные этапы терапии включают достижение (индукцию) ремиссии, ее закрепление (консолидацию) и поддержание, профилактику осложнений. Для этого разработаны и используются стандартизированные схемы полихимиотерапии , которые подбираются гематологом с учетом морфологической и цитохимической формы острого лейкоза.
При благоприятной ситуации ремиссия обычно достигается в течение 4-6 недель усиленной терапии. Затем, в рамках консолидации ремиссии проводится еще 2-3 курса полихимиотерапии. Поддерживающая противорецидивная терапия осуществляется еще в течение не менее 3-х лет. Наряду с химиотерапией при остром лейкозе необходимо проведение сопроводительного лечения, направленного на предупреждение агранулоцитоза, тромбоцитопении, ДВС-синдрома, инфекционных осложнений, нейролейкемии (антибиотикотерапия, переливание эритроцитарной, тромбоцитарной массы и свежезамороженной плазмы , эндолюмбальное введение цитостатиков). При лейкемической инфильтрации глотки, средостения, яичек и др. органов проводится рентгенотерапия очагов поражения.
В случае успешного лечения достигается уничтожение клона лейкозных клеток, нормализация кроветворения, что способствует индукции длительного безрецидивного периода и выздоровления. Для предупреждения рецидивов острого лейкоза может быть проведена трансплантация костного мозга после предварительного кондиционирования путем химиотерапии и тотального облучения .
По имеющимся статистическим сведениям, использование современных цитостатических средств приводит к переходу острого лейкоза в фазу ремиссии у 60-80% больных; из них у 20-30% удается добиться полного выздоровления. В целом прогноз при острых лимфобластных лейкозах более благоприятен, чем при миелобластных.
Какие факторы риска могут увеличить вероятность развития лейкемии
Миелотоксичность происходит угнетение роста всех кровяных клеток ( лейкоцитов, тромбоцитов и эритроцитов ).
Развивается лейкопения , а лейкоциты, как известно, представляют собой один из главных компонентов естественной защиты организма против инфекционных агентов. В этот период, пока не исчезла лейкопенияпациент подвержен многим инфекциям, в том числе жизненно-опасным. Меры были направлены как на ограничение попадания возбудителей инфекции в организм пациентов извне с воздухом, пищей и водой, так и на борьбу с микроорганизмами, колонизирующими организм. Последний подход включает профилактическое назначение антибиотиков и противогрибковых препаратов. Эта стратегия может принести пользу в случае высокого риска развития быстротекущей и потенциально жизненно-опасной инфекции. В то же время эффективность лекарственной профилактики нельзя преувеличивать. Обычно профилактику назначают только пациентам с наибольшим риском инфекции и в ограниченный период времени. В связи с увеличением заболеваемостисистемными микозами(например, «молочницей»- кандидозом), особенно у пациентов со сниженным иммунным ответом, широко исследуются возможности профилактики этих инфекций. С этой целью были проведены многочисленные исследования, в которых использовались нистатин, амфотерицин В, миконазол, клотримазол, кетоконазол, флуконазол (Микосист и др.) и итраконазол . Большинство из этих режимов показало снижение частоты развития инвазивных инфекций, вызванных грибами рода кандида. Частота инфекций, вызванных аспергиллами, значительно не менялась.
Какие виды лейкемии существуют
От того, на какой фазе (предлейкоз, острая, ремиссия, рецидив, осложнение) развивается острый лейкоз, напрямую зависит продолжительность жизни пациента.
Первые признаки рака крови появляются в среднем через 1,5-2 месяца. Именно за такой временной отрезок в костном мозге скапливаются клетки-бласты, мешающие созреванию и выходу в кровоток здоровых форменных элементов крови.
Первыми признаками острого лейкоза считаются:
- участившееся лихорадочное состояние;
- ломота костей и суставов;
- отказ от пищи;
- побледнение кожных покровов;
- учащение кровотечений (из носа, гематомы на дерме и слизистых);
- увеличение лимфоузлов (не сопровождается болевыми ощущениями).
Очень часто данные проявления путают с острой вирусной инфекцией, лечатся именно от ОРВИ, ОРЗ и других схожих недугов. Обнаружить острый лейкоз удается, как правило, только после тщательного медицинского обследования, указывающего на свойственные белокровию изменения.
Общая клиническая картина острого лейкоза определяется следующими преобладающими синдромами:
- анемический, для которого характерны быстрая утомляемость, одышка, бледность эпидермиса;
- интоксикационный, сопровождающийся нежеланием употреблять пищу, беспричинным резким похудением, повышенной потливостью, чрезмерной усталостью;
- геморрагический, проявляющийся кровотечениями из носа, десен, кожными гематомами, петехиальной сыпью;
- пролиферативный с характерным увеличением лимфоузлов, внутренних органов (печени, селезенки).
Часто острая форма лейкоза сопровождается инфекционными осложнениями, связанными с иммунодефицитом, к более редким осложнениям относится нейролейкемия, поражающая головной мозг и напоминающая по проявлению признаков менингит/энцефалит.
Указанные факторы нельзя игнорировать, так как от своевременного диагностирования злокачественной патологии и своевременного лечения недуга зависит благоприятный исход болезни.
Как лечится лейкемия
Если миелобластный лейкоз у детей находится на ранних стадиях, то его можно вылечить, но после лейкоза обычно человеку присваивают инвалидность. Пациенты должны пребывать в специализированном онкологическом центре. Ребенок должен находиться в условиях, которые отличаются полной стерильностью. Этого достичь в домашних условиях нереально. Поэтому больного помещают в специальный бокс, где и осуществляют лечение острого лейкоза у детей. Что касается протокола лечения, то здесь нужен индивидуальный подход, ведь каждый случай отличается от других. Поэтому лекарственная доза должна обсуждаться непосредственно на приеме у врача. Во время лечения рацион питания ребенка должен быть полноценным и сбалансированным.
Чтобы вылечить рак крови у детей, используют полихимиотреапию. Данный метод способен блокировать раковые клетки, не давать им разрастаться. Для этого применяют специальные препараты, которые относятся к группе цитостатиков. Доза здесь подбирается отдельно в каждом случае, все зависит от характера болезни, стадии. Изначально специалист должен довести заболевание до стадии ремиссии. После чего нужно закрепить этот период. А затем пациенту назначают специальную терапию, которая способна поддержать маленького пациента. Здесь также применяются профилактические меры, чтобы предотвратить рецидив лейкемии. Если после того как было осуществлено лечение лейкоза у детей, появились осложнения, то назначают терапию, которая позволит купировать симптоматику.
Еще в дополнение назначают профилактику. То есть, ребенку делают прививки от оспы, БЦЖ, вводят интерферон, клетки лейкоза, имеющие лимфоциты. Также врач прописывает курс терапии, чтобы убрать анемию, нарушения, происходящие в крови, ее структуре. Также применяются антибактериальные лекарства, чтобы купировать инфекционный процесс внутри организма. Могут переливать кровь, лимфу. Во избежание рецидива заболевания за ребенком постоянно наблюдают. После того как лечение острого миелобластного лейкоза у детей закончится, маленький пациент регулярно должен посещать специалистов клиники.
Если миелобластный лейкоз у детей диагностирован на ранних стадиях, то его можно вылечить, но после лейкоза обычно человеку присваивают инвалидность.
Пациенты должны пребывать в специализированном онкологическом центре. Ребенок должен находиться в условиях, которые отличаются полной стерильностью. Это невозможно достичь в домашних условиях, поэтому больного помещают в специальный бокс, где и осуществляют лечение острого лейкоза у детей.
Протокол лечения
Протокол лечения индивидуален, учитывая каждый конкретный случай. Поэтому лекарственная доза должна обсуждаться непосредственно на приеме у врача.
Во время лечения рацион питания ребенка должен быть полноценным и сбалансированным.
Методы лечения
Для лечения рака крови у детей используют полихимиотерапию. Данный метод способен блокировать раковые клетки, не давать им разрастаться.
Для этого применяют специальные препараты, которые относятся к группе цитостатиков. Доза здесь подбирается отдельно в каждом случае, все зависит от характера болезни, стадии.
Изначально специалист должен довести заболевание до стадии ремиссии. После чего нужно закрепить этот период.
Затем пациенту назначают специальную терапию, которая способна поддержать маленького пациента.
Профилактические меры
Если после лечения лейкоза у детей появились осложнения, то назначают терапию, которая позволит купировать симптоматику.
Еще в дополнение назначают профилактику. То есть, ребенку делают прививки от оспы, БЦЖ, вводят интерферон, клетки лейкоза, имеющие лимфоциты.
Также врач прописывает курс терапии, чтобы убрать анемию, нарушения, происходящие в крови, ее структуре.
Также применяются антибактериальные лекарства, чтобы купировать инфекционный процесс внутри организма.
Могут переливать кровь, лимфу. Во избежание рецидива заболевания за ребенком постоянно наблюдают.
После того как лечение острого миелобластного лейкоза у детей закончится, маленький пациент регулярно должен посещать специалистов клиники.