Задержка жидкости в организме. Вода организма
- Задержка жидкости в организме. Вода организма
- Задержка жидкости в организме, как вывести. Источники возникновения обезвоживания
- Задержка жидкости в организме лечение. Причины
- Задержка жидкости в организме симптомы. Как определить, что отеки вызваны болезнью почек
- Задержка жидкости в организме психосоматика. Оксана Жосан, гинеколог-онколог. Редактор А. Герасимова
- Задержка жидкости в организме форум. АСЦИТЫ
- Как избавиться от лишней воды в организме быстро. Мочегонные препараты: что это, список самых лучших лекарственных средств
- Задержка воды в организме связана с действием гормона. АДГ и предсердный натрийуретический пептид в регуляции выделения почками воды
Задержка жидкости в организме. Вода организма
Краткая информация о физиологии водно-солевого обмена
1. Вода организма
В норме у взрослого человека на долю воды приходится около 60% массы тела. Оставшиеся 40% массы тела составляет сухой остаток, который содержит белки 18%, жиры 16%, углеводы 1% и минеральные соли 5%.
Вода является, универсальным биологическим растворителем и только в водной среде могут протекать все сложнейшие биохимические процессы в живом организме. Вода выполняет транспортную функцию, являясь переносчиком различных веществ по всему организму, а также участвуя в выведении из организма во внешнюю среду конечных продуктов обмена веществ. Кроме того, вода является основным пластическим материалом и принимает активное участие в терморегуляции.
Общее количество воды в организме человека колеблется в пределах 50-83% массы тела и зависит от таких факторов как возраст, пол и степень упитанности. Наибольшее количество воды содержится в организме новорождённых – до 83% массы тела. С возрастом её процентное содержание постепенно уменьшается, достигая у мужчин около 60%, а у женщин около 50% массы тела. В пожилом и старческом возрасте общее количество воды составляет лишь 40-45% массы тела.
Вся вода, содержащаяся в организме, распределяется по двум водным секторам, между которыми при нормальных условиях устанавливается строгое динамическое равновесие. В среднем 2/3 её объёма (около 40% массы тела) находятся в клетках, а остальное количество во внеклеточном пространстве.
Клеточная жидкость является основной частью цитоплазмы и по своему электролитному составу значительно отличается от внеклеточной воды.
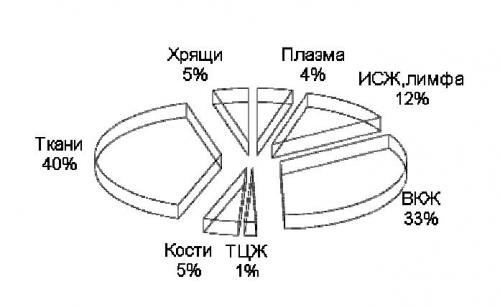
Рисунок 1 - Схема распределения воды в организме.
На рисунке 1 представлена общая схема распределения воды в организме.
Внутриклеточный сектор, вода которого составляет примерно 30-40% массы тела (около 28 л у мужчин при массе 70 кг), и внеклеточный - примерно 20% массы тела (около 14 л). Внеклеточный объем воды распределяется между интерстициальной водой (15-16% массы тела, или 10,5 л), в которую входит также вода связок хрящей, плазмой (около 4-5%, или 2,8 л), лимфой и трансцеллюлярной водой (цереброспинальная и внутрисуставная жидкости, содержимое желудочно-кишечного тракта), не принимающей активного участия в метаболических процессах.
Источник: https://shkola-krasoty.com/novosti/zaderzhka-zhidkosti-v-organizme-prichiny
Задержка жидкости в организме, как вывести. Источники возникновения обезвоживания
Дегидратация тканей на клеточном уровне связана с активным выводом жидкости из организма и отсутствием средств для ее восполнения. Первым признаком потери считают желание пить, поэтому врачи советуют всегда держать в доступной близости небольшую емкость с обычной питьевой водой.
Сильная форма обезвоживания провоцирует нарушения в почках, сердечно-сосудистом отделе, приводит к дисфункции головного мозга и резким изменением показателей артериального давления. Проблема патологического состояния связана с отдельными болезнями, провоцирующими частые приступы рвоты и диареи, чрезмерной физической нагрузкой и обильным потоотделением.
В летнее время потеря влаги связана с особенностями терморегуляции организма. Кроме потери жидкости организм выводит полезные вещества, нехватка которых угрожает развитием гиповитаминоза. Для быстрой нормализации водно-солевого баланса лучше использовать обычную минеральную воду.
Около 60% от общей массы тела составляет вода. За счет жидкости в организме обеспечивается полноценная смазка суставных аппаратов, стабильная работа пищеварительного, выделительного, дыхательного отдела.
Без воды человек живет от 3 до 10 суток. Показатели зависят:
от температуры на улице – чем она выше, тем быстрее проходит процесс потоотделения;
психоэмоционального состояния – нервозность, страх и иные проявления способны провоцировать жажду;
уровня физических и двигательных нагрузок.
Дегидратация особую опасность представляет для пожилого, детского возраста и новорожденных младенцев. При появлении первых клинических признаков обезвоживания необходимо срочное пополнение запасов воды в организме при помощи напитков или определенных блюд.
Задержка жидкости в организме лечение. Причины
Задержка воды в организме обусловлена следующими причинами:
- повышенным поступлением воды с пищей;
- нарушением выделения воды почками и кожей;
- изменением электролитного баланса внутри сосудов и межклеточного пространства;
- нарушением обмена воды между кровью и внесосудистым руслом;
- изменением регуляции водно-солевого обмена.
- Изменение гидростатического давления внутри артерий и венозных сосудов — регулируется гормоном альдостероном. Водянка обусловлена задержкой натрия в организме, наблюдается при артериальной гипертензии.
- Нарушение проницаемости сосудистых стенок. Поры капилляров расширяются за счет изменения рН крови при застойных явлениях. Состояние характерно для сердечной недостаточности.
- Расстройство лимфооттока. Местное — при закупорке или сжатии лимфатических магистралей. Системное — за счет рефлекторного спазма лимфатических сосудов при недостаточном выбросе крови из правого желудочка. Наблюдается при сердечной патологии, в том числе пороков клапанного аппарата.
- Нарушение нервной и эндокринной регуляции кровообращения.
- Повышенная гидрофильность тканей — появление отеков на лице при почечной недостаточности.
- Снижение онкотического давления крови за счет потери белка. Наблюдается при поражениях почек (пиело- и гломерулонефрит), голодании (недостаток белка в организме), нарушении функции печени (фиброз, цирроз).
- Стадия экссудации при воспалительном процессе.
- Аллергические и токсические поражения стенок сосудов.
- Иммунные реакции, сопровождающиеся сгущением крови. Водянка беременных.
Задержка жидкости в организме симптомы. Как определить, что отеки вызваны болезнью почек
Отеки почечного происхождения появляются при заболеваниях мочевыделительной системы вследствие нарушения механизмов регуляции водно-солевого баланса. Не всегда отечность появляется на ранних стадиях патологий, потому появление такого признака – повод обратиться к врачу. Чем быстрее будет проведена правильная интерпретация состояния, тем легче будет начать лечение.
Патогенез почечных отеков
Механизм образования почечных отеков связан с такими явлениями у пациентов нефрологического профиля:
- массовая потеря белка с мочой;
- снижение концентрации альбумина в плазме;
- гиперлимидемия;
- усиленное движение жидкости из внутрисосудного пространства.
У больных обнаруживают высокое соотношение натрия и калия в моче, что свидетельствует о нарушении водно-электролитного баланса.
Механизм появления такого симптома все еще до конца не изучен, но характерная картина указывает врачу на пиелонефрит , гломерулонефрит. Фильтрация и выведение мочи нарушаются и при кистах почек , доброкачественных или злокачественных новообразованиях.
Характеристика отеков почечного происхождения
Заболевания мочевыделительной системы сопровождаются отеками с такими особенностями:
- стремительное отекание – менее, чем за сутки;
- наибольшая интенсивность – на лице, под глазами, на руках и ногах, брюшной стенке;
- при смене позы и активном движении жидкость смещается;
- поверхность отечной кожи мягкая, бледная.
Отеки почечного происхождения появляются сначала на лице утром, но при острых патологиях и запущенных хронических стадиях пациент может страдать отечностью круглосуточно.
Как отличить сердечные отеки от почечных
Отечность при заболеваниях сердца и сосудов развивается медленно – от нескольких недель до 2–3 месяцев. Особенно заметна вечером. Вначале появляется на ногах и внизу живота, следующий этап – отек брюшной полости и увеличение печени, заметное при пальпации живота.

Для почечных отеков характерна локализация на лице, с течением болезни распространяются и на конечности. Контур лица обвисает и смещается, кожа становится рыхлой, а под глазами – синюшной. Печень не увеличена. Достоверную дифференциальную диагностику может провести только квалифицированный врач на осмотре.
Сопутствующие симптомы
Диагностика почечных отеков начинается с оценки клинической картины. Для урологического профиля болезни она включает следующие жалобы:
- затруднения при мочеиспускании ;
- боли в пояснице – стреляющие и тянущие;
- снижение суточного объема мочи;
- слабость, вялость.
Результаты лабораторной диагностики указывают на протеинурию , изменение содержания натрия и калия. Суточные пробы показывают сниженный объем диуреза.
Методы диагностики
При обнаружении характерных отеков обратитесь за консультацией к урологу – чем раньше будет поставлен диагноз, тем меньше осложнений ждет пациента в будущем. Не занимайтесь самолечением и не откладывайте визит к врачу!
Специалист подберет подходящие методы диагностики:
- биохимический и общий анализ крови;
- общий клинический анализ мочи, бакпосев, суточный диурез;
- УЗИ, КТ, МРТ с контрастом;
- допплерография сосудов почек.
По результатам исследований уролог назначит медикаментозную терапию в стационаре или амбулаторно. Если есть показания к оперативному вмешательству , врач предложит малоинвазивные методики с коротким периодом реабилитации.
Источник: https://shkola-krasoty.com/novosti/zaderzhka-zhidkosti-v-organizme-prichiny
Задержка жидкости в организме психосоматика. Оксана Жосан, гинеколог-онколог. Редактор А. Герасимова
- Reading time: 5 минут чтения
Предменструальное дисфорическое расстройство (ПМДР) представляет собой гораздо более тяжелую форму предменструального синдрома (ПМС). Это тяжелое и хроническое заболевание, требующее обращения к гинекологу и длительного лечения. Помогают справиться с симптомами изменения в образе жизни и некоторые лекарственные препараты.
Что такое предменструальное дисфорическое расстройство ?
ПМДР – это состояние, подобное предменструальному синдрому, которое также возникает за неделю или две до начала менструации, когда уровни гормонов начинают падать после овуляции. Однако, дисфорическое расстройство вызывает значительно более серьезные симптомы, чем ПМС. В их число входит, например, тяжелая депрессия, раздражительность и напряжение.
Страдают ПМДР около 5% женщин детородного возраста.
Симптомы предменструального дисфорического расстройства
Психологические симптомы:
- раздражительность и нервозность;
- отсутствие контроля над собой;
- ажитация (возбуждение);
- гнев;
- бессонница;
- трудность концентрации внимания, нарушение мышления;
- депрессия, удрученность;
- сильная усталость;
- тревожность;
- неразбериха в голове, забывчивость;
- неправильная самооценка;
- паранойя;
- эмоциональная чувствительность, плаксивость;
- проблемы со сном .
Желудочно-кишечные симптомы:
- спазмы в животе;
- метеоризм;
- запор;
- тяжесть или давление на органы брюшной полости.
- отек лодыжек, рук и ног ;
- периодическое увеличение веса;
- уменьшенный выход мочи;
- припухлость и боль молочных желез.
Неврологические и сосудистые симптомы:
- головная боль;
- головокружение;
- обморок;
- онемение, покалывание, покалывание или повышенная чувствительность рук и/или ног;
- легкие синяки;
- учащенное сердцебиение;
- спазмы мышц.
Другие симптомы:
- люмбаго;
- изменение зрения, инфекции глаз;
- снижение координации;
- уменьшение полового влечения;
- изменения аппетита, тяга к еде, переедание.
При PMDD выделяется по крайней мере один из этих эмоциональных и поведенческих симптомов:
- печаль или безнадежность;
- тревога или напряжение;
- экстремальное настроение;
- заметная раздражительность или гнев.

пмс симптомы
Что вызывает PMDD?
Точная причина появления у женщины PMDD не установлена, но доказано, что во время менструального цикла ухудшают симптомы психических расстройств гормональные изменения. Поэтому, несомненно, гормоны играют значительную роль в развитии предменструальной дисфории.
Кроме половых гормонов, также принимает участие в развитии ПМДР серотонин. Это вещество (нейромедиатор), которое естественным образом содержится в мозге и кишечнике. Его недостаток служит предпосылкой для формирования депрессивных расстройств и тяжелой мигрени. Уровень серотонина изменяется в течение менструального цикла. Некоторые женщины очень чувствительными к этим изменениям.
Факторы риска развития предменструального дисфорического расстройства
В принципе, ПМДР может возникнуть у любой женщины, но если она находится в группе риска, то более подвержена развитию предменструального дисфорического расстройства.
В группу риска пациенток автоматически вводят следующие факторы:
- Наличие ПМС или ПМДР у близких родственников по женской линии.
- Аффективные расстройства (депрессия, биполярное аффективное расстройство – маниакально-депрессивный психоз) в личном или семейном анамнезе.
- Курение.
- Низкий уровень образования, приводящий к недостаточному самоконтролю, неправильной оценке событтий и др. психологическим проблемам.
Как диагностируется PMDD
В первую очередь женщине требуется консультация гинеколога.
Для диагностики заболевания необходим тщательный и скрупулезный сбор анамнеза, который состоит из расспроса самой женщины и обследования, которое начинается с осмотра на гинекологическом кресле. Затем необходимо выполнить УЗИ органов малого таза и брюшной полости для оценки состояния половых органов и ЖКТ, молочных желез – для исключения мастопатии.
Во многих случаях необходима консультация терапевта (чтобы исключить соматические заболевания), психиатра (чтобы исключить истинную депрессию, дистимию), эндокринолога (чтобы исключить патологии щитовидной железы).
Ключевой проблемой в диагностике ПМДР является дифференциация между легкими предменструальными симптомами, которые могут раздражать, но не приводят к инвалидности, и симптомами, достаточно серьезными, чтобы мешать повседневной жизни.
Гинеколог рекомендует женщине наблюдать за состоянием здоровья и вести журнал или дневник симптомов в течение нескольких месяцев.
Задержка жидкости в организме форум. АСЦИТЫ
Что такое асцит?
Асцит — это скопление свободной жидкости в брюшной полости. Причины могут быть разные: чаще всего это онкология, хроническая сердечная недостаточность,или заболевания почек.
При онкологии развитие асцита чаще всего провоцирует метастатическое поражение брюшины, которое вызывает избыточную продукцию жидкости и/или нарушает ее обратное всасывание.
Есть еще одна причина асцита при циррозе. В норме печень синтезирует белки, которые помогают удерживать жидкость внутри сосуда. При поражении печени эта функция страдает, и жидкость легче просачивается через стенки сосудов.
При хронической сердечной недостаточности происходит застой крови в большом круге кровообращения, в сосудах возникает повышенное давление и жидкость из них пропотевает в брюшную полость. Также при данной патологии происходит задержка натрия в организме, что тоже способствует развитию отеков.
При заболеваниях почек происходит чрезмерное выведение белков с мочой (протеинурия). Потеря белка ведет к тому, что жидкая часть крови не удерживается в сосудах и просачивается через их стенки.
Важно
Асцит говорит об ухудшении состояния и прогрессировании болезни. На ранних этапах заболевания жидкость в брюшной полости накапливаться не будет. Это случается только на поздних стадиях болезни, когда способности организма к компенсации исчерпаны.
Какие асциты бывают?
Асциты делят на ненапряженные и напряженные.
Малый или умеренный асцит (ненапряженный) — это состояние, когда внутри брюшной полости жидкость уже скопилась, но этого недостаточно для назначения процедуры удаления асцита: нет признаков напряжения, брюшная стенка мягкая, податливая при пальпации — «продавливается». В таком случае эвакуация жидкости хирургическим путем (лапароцентез) не применяется из-за высокого риска травмировать внутренние органы, так как при ненапряженном асците расстояние между внутренними органами и передней брюшной стенкой недостаточно для проведения манипуляции из-за небольшой прослойки жидкости между ними.
При напряженном асците живот сильно увеличивается, кожа туго натянута, лоснится, может происходить выпячивание пупка как при беременности. При пальпации передней брюшной стенки ощущается большое сопротивление, которое создается за счет давления жидкости изнутри.
В количественном выражении напряженным асцит становится при скоплении жидкости ориентировочно свыше 7 литров, но все люди разные: телосложение, параметры, конституция тела, размер брюшной полости. Поэтому врачи не ориентируются на объем жидкости: они проводят УЗИ брюшной полости, осматривают и пальпируют живот.
У человека с небольшим ростом и астеническим телосложением асцит может быть напряженным и при скоплении 5 литров жидкости. При этом у человека высокого роста с гиперстеническим телосложением и 10 литров свободной жидкости могут не давать признаков напряженного асцита.
Вебинар: Организация лечебного питания тяжелобольного Как организовать лечебное питание, что готовить, чем и где кормить, чтобы еда приносила не только пользу, но и удовольствие
Мастерская заботы Ольга Котельникова
Уход
Характерные симптомы появляются при напряженном асците: большой живот с выпирающим, как у беременных женщин, пупком, чувство распирания в животе и давления на желудок, тянущая боль в животе,, проблемы с приемом пищи из-за давления жидкости на желудок — отрыжка, тошнота или даже рвота, ограничение физической активности. Накопление жидкости ведет к повышению внутрибрюшного давления и оттеснению диафрагмы в грудную полость. В результате значительно ограничиваются дыхательные движения легких (вплоть до развития дыхательной недостаточности), нарушается деятельность сердца, повышается сопротивление кровотоку в органах брюшной полости, функции которых также нарушаются. При длительно существующем асците нарушается отток лимфы из нижних конечностей и органов брюшной полости, возникает отек нижних конечностей. Люди отмечают значительное нарастание общей слабости.
Стоит ли бить тревогу? Когда?
Асцит не возникает за один день, жидкость копится постепенно. Человек может даже не замечать этого, думать, что набирает вес. Обычно подозрения появляются, когда возникает специфическая симптоматика: увеличенный живот, чувство распирания в животе и давления на желудок, тянущая боль в животе, одышка, отрыжка, тошнота или даже рвота, ограничение физической активности,, общая слабость.
Если человек заметил у себя признаки асцита, нужно обратиться к врачу и сделать УЗИ брюшной полости: дальше врач даст рекомендации и расскажет, нужно ли удалять асцит оперативным путем.
Если человек систематически наблюдается у врача, то асцит может быть выявлен при плановых инструментальных обследованиях (УЗИ, КТ), при осмотре. Врач при необходимости назначит дополнительные обследования и даст рекомендации.
Источник: https://shkola-krasoty.com/novosti/zaderzhka-zhidkosti-v-organizme-prichiny
Как избавиться от лишней воды в организме быстро. Мочегонные препараты: что это, список самых лучших лекарственных средств
Мочегонные препараты - это лекарственные вещества, стимулирующие выведение мочи и прочей жидкости из организма. Представлены несколькими фармакологическими группами. Имеют широкий перечень показаний, чаще используются в комплексе с другими препаратами.
Диуретики: что это такое
Диуретики представляют собой лекарственные препараты, ускоряющие формирование мочи и ее ликвидацию из организма.
Подобные средства назначают преимущественно для борьбы с отечностью тканей на фоне заболеваний сердечно-сосудистой системы, почек и печени, а также для лечения тяжелых патологических состояний, которые требуют быстрого снижения жидкости.
Все диуретические средства различаются по механизму действия мочегонного эффекта. Фармакологическое свойство препаратов заключается в воздействии на эпителий почечных канальцев, где и происходит образование мочи.
Помимо этого, некоторые лекарства влияют на некоторые ферментные и гормональные вещества, которые отвечают на нормальную работу почек.
Показания мочегонных средств
Главными показаниям к приему мочегонных препаратов выступают следующие состояния:
Устранение отечности клеток и тканей в результате различной степени недостаточности сердца и сосудистых заболеваний.
Патологии почек.
Нормализация высокого артериального давления.
Выведение из организма токсических и прочих вредных веществ вследствие отравления.
Асцит.
Цирроз печени.
Глаукома.
Остеопороз.
Отеки являются основным симптомом патологических состояний сердца, сосудов и нарушения функции выделительной системы. Скопление жидкости связано с задержкой высокого количества натрия. Механизм действия мочегонных препаратов именно и заключается в том, что выводит из организма натрий, тем самым устранять отечность.
При высоком уровне давления повышенное содержание натрия негативно влияет на тонус кровеносных сосудов, приводя к их сужению. Поэтому прием диуретиков выводит данный элемент из организма, увеличивая просвет сосудов и приводит в норму показатель АД.
Вследствие отравления, определенный объем токсинов и вредных соединений снижается в процессе работы почек. Однако, чтобы ускорить их выведение, больным обязательно прописывают мочегонные средства. Сначала пациентам проводят внутривенную инфузию лекарственных растворов, а после вводят диуретики, которые одновременно вместе с жидкостью ликвидируют из организма токсические вещества.
Противопоказания препаратов
Применение диуретиков не всегда целесообразно. Существуют определенные состояния, которые запрещают использование подобного рода лекарственных средств. К ним относят:
Низкий уровень калия в крови.
Индивидуальная непереносимость сульфанидамидных веществ.
Тяжелая форма недостаточности дыхательной системы.
Острые заболевания почек.
Любой тип сахарного диабета.
Неявным противопоказанием к приему мочегонных средств выступает желудочковая аритмия. При таком клиническом состоянии требуется коррекция терапевтической дозы и строгий контроль врача.
Мочегонные таблетки при отеках
Для борьбы с отечностью самыми действенными препаратами являются:
Лазикс - относится к петлевым диуретикам, препятствует задержке натрия и хлора.
Бритомар - выпускается в форме таблеток для приема внутрь. Обладает длительной терапевтической активностью.
Диувер - это петлевое мочегонное лекарство. Часто назначается при недостаточности сердца и сильных отеках.
Все лекарственные средства имеют противопоказания, поэтому принять нужно по назначению специалиста.
Задержка воды в организме связана с действием гормона. АДГ и предсердный натрийуретический пептид в регуляции выделения почками воды
АДГ позволяет почкам формировать небольшой объем концентрированной мочи, выделяя при этом необходимое количество соли. Действие этого гормона особенно важно в условиях водной депривации, сопровождающейся значительным увеличением уровня АДГ в плазме, что, в свою очередь, увеличивает реабсорбцию воды почками, содействуя минимальным изменениям объема внеклеточной жидкости и артериального давления. Прекращение поступления воды в течение 24-48 ч приводит лишь к незначительному уменьшению объема внеклеточной жидкости и артериального давления.
Тем не менее, если действие АДГ заблокировано препаратом-антагонистом, препятствующим реабсорбции воды в дистальных канальцах и собирательных трубочках, такой же по продолжительности период водной депривации вызовет существенное падение перечисленных ранее показателей. И наоборот, при избыточном количестве внеклеточной жидкости низкое содержание АДГ уменьшает реабсорбцию воды почками, что способствует освобождению организма от избыточного объема жидкости.
Избыточная секреция АДГ обычно способствует лишь небольшому увеличению объема внеклеточной жидкости, в которой, однако, концентрация натрия резко снижена . Несмотря на то, что АДГ имеет значение в регуляции объема внеклеточной жидкости, чрезмерное количество этого гормона редко вызывает значительное увеличение артериального давления или объема внеклеточной жидкости.
Инфузия большого количества АДГ лабораторным животным первоначально вызывает задержку воды почками, которая сопровождается и увеличением объема внеклеточной жидкости на 10-15%. Поскольку в ответ на это повышение объема возрастает артериальное давление, большая часть избытка жидкости выделяется благодаря механизму прессорного диуреза. Через несколько дней после начала продолжительной инфузии АДГ объем крови и внеклеточной жидкости повышается не более чем на 5-10%, а артериальное давление — менее чем на 10 мм рт. ст. Это также справедливо и для больных с синдромом гиперсекреции АДГ, при котором уровень гормона может возрастать в несколько раз.
Таким образом, повышение уровня АДГ не вызывает значительного увеличения объема жидких сред или артериального давления, хотя его высокое содержание способствует значительному снижению внеклеточной концентрации ионов Na+. Причиной этого является повышенная реабсорбция воды, что приводит к разведению внеклеточной жидкости и уменьшению в ней концентрации натрия. В то же время из-за увеличения объема внеклеточной жидкости происходит и небольшое возрастание артериального давления, которое вследствие прессорного натрийуреза приводит к выведению натрия из внеклеточной жидкости в мочу.
У больных, потерявших способность выделять АДГ вследствие поражения супраоптического ядра, объем мочи может увеличиться по сравнению с нормой в 5-10 раз. Почти всегда потери жидкости для поддержания водного баланса компенсируются всасыванием достаточного количества воды в желудочно-кишечном тракте. Ограничение доступа к воде при отсутствии АДГ может привести к значительному снижению объема крови и артериального давления.
Источник: https://shkola-krasoty.com/novosti/zaderzhka-zhidkosti-v-organizme-prichiny