7 ошибок в лечении лихорадки у ребенка. Современные подходы к терапии лихорадки у детей с инфекционной патологией
- 7 ошибок в лечении лихорадки у ребенка. Современные подходы к терапии лихорадки у детей с инфекционной патологией
- Гипертермия у детей лечение. Классификация лихорадки
- Лихорадка у ребенка комаровский. Лихорадка неясного генеза у детей в практике инфекциониста
- Гипертермический синдром у детей неотложная помощь. Лихорадка у детей, первая неотложная помощь
- Розовая лихорадка у детей. Детская розеола
- Белая лихорадка. У ребенка высокая температура
7 ошибок в лечении лихорадки у ребенка. Современные подходы к терапии лихорадки у детей с инфекционной патологией
8В. Н. Тимченко, доктор медицинских наук, профессор
Е. Б. Павлова, кандидат медицинских наук, доцент
СП6ГПМА, Санкт-Петербург
Повышение температуры тела - один из самых частых симптомов инфекционных заболеваний у детей и одна из самых частых причин обращения родителей за помощью к педиатру. Лихорадочные состояния представляют собой самый распространенный повод к применению медикаментозных средств .
При измерении температуры тела в подмышечной ямке повышенной обычно считают температуру тела 37,0 °С и выше. Однако следует иметь в виду, что значения 36,0-37,5 °С могут быть признаны нормальными . Нормальная температура тела ребенка колеблется в течение суток в пределах 0,5-1,0 °C, повышаясь к вечеру. Аксиллярная температура ниже ректальной на 0,5-0,6 °C.
Лихорадка - неспецифическая защитно-приспособительная реакция организма, возникающая в ответ на воздействие различных патогенных раздражителей и характеризующаяся перестройкой процессов терморегуляции, которая приводит к повышению температуры тела.
Повышенная температура тела уменьшает жизнеспособность некоторых патогенных микроорганизмов, усиливает специфический и неспецифический компоненты иммунитета . Однако повышение температуры может играть адаптивную роль только при ее подъеме до определенного предела. При высокой гипертермии (40-41 °С) наблюдается усиление интенсивности обменных процессов. Несмотря на усиление работы дыхательной и сердечнососудистой систем (при подъеме температуры тела на каждый градус выше 37 °С частота дыхания увеличивается на 4 в 1 мин, частота сердечных сокращений (ЧСС) - на 10-20 в 1 мин) возросшая доставка кислорода может не обеспечивать растущих потребностей в нем тканей, что приводит к развитию тканевой гипоксии и нарушению распределения сосудистого тонуса. В первую очередь страдают функции ЦНС, что нередко проявляется развитием судорожного синдрома - фебрильных судорог (особенно у детей раннего возраста, имеющих перинатальное повреждение ЦНС). При гипертермии возможно развитие отека головного мозга, когда состояние ребенка резко ухудшается, наступает угнетение центральной нервной системы .
Гипертермия у детей лечение. Классификация лихорадки
Классифицируют лихорадку по нескольким критериям:
По длительности:
- об острой лихорадке говорят, если она длится не более 2-х недель;
- подострой лихорадку называют тогда, когда общая продолжительность состояния не превышает 6 недель;
- диагноз хроническая лихорадка выставляется пациентам, которые болеют больше 6 недель.
По уровню подъёма температуры:
- субфебрильная (температура не превышает 38 ºC);
- фебрильная (38,1 — 40,9 ºC);
- чрезмерная фебрильная или гиперпирексия (более 41,0 ºC).
По типу температурной кривой:
- длительная постоянная лихорадка (на графике выглядит почти прямой линией, нет резко выраженных подъёмов и падения температуры, возможно колебание в пределах 1 ºC);
- интермиттирующая (выраженные колебания от очень высоких цифр до нормы, снижение и подъём температуры происходит резко, что изнуряет пациента);
- ремиттирующая (без жаропонижающих препаратов снижения температуры до нормальных показателей не происходит);
- гектическая (разрыв между максимальными и минимальными цифрами температурных показателей достигает 5 ºC, скачки и падения могут происходить несколько раз в сутки);
- волнообразная (постепенный рост и снижение температуры);
- возвратная (высокая температура держится несколько дней, затем снижается и снова возрастает);
- двухфазная (при данном виде лихорадки наблюдается 2 фазы роста температуры при одном и том же заболевании);
- периодическая (лихорадка, которая повторяется через определённые промежутки времени).
Гипертермия у детей клинически может протекать в виде «розовой» и «белой» лихорадки . «Розовая» или «красная» лихорадка имеет более благоприятное течение и хорошую реакцию на введение жаропонижающих средств. Клинически она проявляется покраснением кожного покрова, горячими на ощупь конечностями. А также «розовая» лихорадка характеризуется нормальной реакцией организма на высокую температуру, то есть учащением сердцебиения и дыхания.
«Белая» или «бледная» лихорадка относится к более серьёзной ситуации, так как при ней происходит централизация кровообращения и нарушение микроциркуляции. Клинически это проявляется побледнением кожного покрова, похолоданием конечностей, возможен цианоз (посинение) видимых слизистых оболочек, положительным симптомом «белого пятна».
«Белый» вид лихорадки опасен тем, что у детей возможно развитие судорожного синдрома , поражение центральной нервной системы.
Лихорадка у ребенка комаровский. Лихорадка неясного генеза у детей в практике инфекциониста
Сотрудниками Пензенского государственного университета, кафедры микробиологии, эпидемиологии и инфекционных болезней в данной статье приводится описание разнообразных вариантов лихорадки, а также дифференциально-диагностический алгоритм для поиска причины лихорадки неясного генеза (ЛНГ).
Среди различных заболеваний, сопровождаемых ЛНГ, с которыми встречаются педиатры, распространены генерализованные бактериальные инфекции, системные вирусные инфекции, туберкулез, разнообразные грибковые инфекции, паразитарные инвазии, злокачественные образования, ревматические болезни, кроме того лихорадочные состояния, которые могут быть непосредственно связаны с воздействием лекарственных средств, а также вакцин.
Лихорадка неясного генеза (ЛНГ), в особенности у детей, всегда была, остается и останется актуальной и сложной проблемой, которая требует особого подхода к решению данной проблемы. До настоящего времени ЛНГ является весьма сложной, а зачастую даже загадочной патологией.
ЛНГ – состояние больного, когда повышение температуры тела является единственным проявлением заболевания, которое может оставаться неизвестным даже после проведения множества обследований. ЛНГ – диагноз исключения, который выставляется после проведения всевозможных исследований, когда так и не удалось выявить истинных причин лихорадки.
Известно, что поддержание постоянной температуры тела организма обеспечивается равновесием между теплопродукцией и теплоотдачей, при нарушении данного равновесия возникает лихорадочный синдром. Лихорадку запускают пирогены. Различают экзогенные и эндогенные пирогены. Экзогенные пирогены могут иметь как инфекционную, так и, напротив, неинфекционную природу, они могут являться продуктами метаболизма патогенных микроорганизмов лекарственными средствами и вакцинами. Эндогенные пирогены по-другому можно назвать лейкоцитарным пирогеном, это вещества, поступающие в кровь при разрушении лейкоцитов по тем или иным причинам. Все эти вещества воздействуют на центр терморегуляции, который расположен в гипоталамусе, а точнее, в его передней доле. В результате этого возникает активация механизмов, которые приводят к повышению теплопродукции и подавлению теплоотдачи, а соответственно, возникновению лихорадочного симптома.
Критерии ЛНГ по Р. Б. Тейлору (1992):
- повышение температуры тела больного (выше 38 °С);
- при этом длительность повышения температуры тела составляет не менее трех недель, или могут наблюдаться эпизодические подъемы температуры тела в течение этого времени; в педиатрии этот срок устанавливается как «лихорадка, длящаяся восемь дней и более»;
- диагноз остался и остается неизвестным даже после проведения множества различных методик обследования.
Классификация ЛНГ.
- По степени повышения температуры принято выделять:
- субфебрильную с температурой тела не выше 37,9 °C;
- умеренную, при которой температура тела может быть 38–39 °C;
- высокую, при которой температура тела поднимается до 39,1–41 °C;
- гипертермическую с подъемом температуры тела более 41 °C.
- В зависимости от клинических проявлений выделяют два вида лихорадки:
- «красную» («розовую», «теплую», «доброкачественную») – наиболее безопасный вид лихорадки;
- «белую» («бледную», «холодную», «злокачественную») – вид лихорадки, которая является ургентным состоянием и требует неотложной помощи, это состояние можно сравнить с нейротоксикозом.
- Типы и виды лихорадок:
- постоянная, при которой в течение нескольких суток наблюдается высокая – 39 °С ‒ температура тела, при этом суточные колебания в пределах 1 °С. Такой вид лихорадки может наблюдаться при таких заболеваниях, как сыпной тиф, крупозная пневмония и др.;
- ремиттирующая (послабляющая). При этом в течение суток температура колеблется от 1 до 2 °С, но не достигает нормальных показателей. Такое возможно при гнойных заболеваниях;
- интермиттирующая (перемежающаяся). В данном случае происходит чередование периодов от одного до трех дней нормальной и очень высокой температуры тела. Встречается при малярии;
- гектическая. Наблюдаются значительные (более 3 °С) суточные или с промежутками в несколько часов колебания температуры с резкими перепадами, частое явление при септических состояниях;
- возвратная. Это период повышения температуры тела до 39–40 °С, после чего сменяется периодом субфебрильной или нормальной температуры тела. Встречается при возвратном тифе;
- волнообразная. Она проявляется в постепенном изо дня в день повышении и таком же постепенном понижении температуры. Это возникает при лимфогранулематозе, бруцеллезе;
- неправильная. При этом не отмечается закономерности каких-либо суточных колебаний температуры. Это бывает при ревматизме, пневмонии, гриппе, онкологических заболеваниях;
- извращенная. Утренние показания температуры выше вечерних. Бывает при туберкулезе, вирусных инфекциях, сепсисе.
Гипертермический синдром у детей неотложная помощь. Лихорадка у детей, первая неотложная помощь
Лихорадка – защитно-приспособительная реакция организма, возникающая в ответ на взаимодействие патогенных раздражителей и характеризующаяся перестройкой процессов терморегуляции, приводящей к повышению температуры тела; стимуляции естественной реактивности организма.
Лихорадка продолжает оставаться одной из частых причин обращения за помощью в педиатрической практике. Лихорадка ухудшает состояние ребенка, вызывает беспокойство родителей, остается основной причиной бесконтрольного применения лекарственных средств.
95% больных ОРИ получают жаропонижающие препараты при температуре тела 38 С, хотя у большинства больных умеренная лихорадка до 38,5° С не вызывает серьезного дискомфорта.
Лихорадка может развиться на фоне инфекционных, инфекционно-аллергических, и токсико-аллергических процессов, гипервитаминоза Д, обезвоживания организма, а также вследствие родовых травм, респираторного дистресс синдрома и т.д.
У взрослых лихорадка может возникать как следствие различных патологий головного мозга (травм, опухолей, кровоизлияния и др.), при наркозе.
Особо опасное состояние, критическое повышение температуры до 40°С, при котором развивается гипертермический синдром, который характеризуется нарушением процессов терморегуляции, гормонально-метаболическими нарушениями теплопродукции и нарушением теплоотдачи. В результате страдает терморегуляция: организм утрачивает способность компенсировать быстрое нарастание теплопродукции, обусловленное влиянием экзогенных (токсинов) или эндогенных (катехоламины, простагландины), пирогенных веществ, увеличением теплоотдачи, которая ухудшается за счет спазма периферических кровеносных сосудов.
Розовая лихорадка у детей. Детская розеола
Детская розео́ла ( внезапная экзанте́ма, лат. Roseola ) — инфекционное заболевание, первичная инфекция вирусом герпеса человека 6 типа и реже 7 типа , распространенное среди детей, преимущественно до 2-летнего возраста.
Другие названия: Exanthema subitum , шестая болезнь, псевдокраснуха, внезапная экзантема, детская трёхдневная лихорадка, roseola infantum , pseudorubella .
Розеола начинается с внезапного подъёма температуры тела до 39—40 °С, которая сохраняется в течение 3—5 дней без каких-либо других симптомов. Когда температура спадает, в течение суток болезнь внезапно разрешается кореподобной розовой сыпью, которая сохраняется 4—7 дней; при этом какие-либо недомогания отсутствуют.
На территории стран СНГ диагноз розеола ставится весьма редко — чаще всего начало болезни ассоциируют с респираторной инфекцией, а появляющуюся сыпь — с аллергическим дерматитом (зачастую подозревается, что аллергию вызвали лекарства, принимаемые для «лечения ОРВИ»).
Возбудители принадлежат к группе вирусов герпеса 6 и 7 типа , характеризуются Т-клеточной лимфотропией. Человеческий вирус герпеса 6 (ВПГ 6) является возбудителем розеолы у детей, а у взрослых вызывает синдром хронической усталости . В 10 % случаев устанавливается связь с ВПГ 7 типа. Вирусы через кровь попадают в кожу и вызывают повреждения ткани, инфицируют мононуклеарные клетки и стимулируют выработку провоспалительных цитокинов ( интерлейкин -1b и фактор некроза опухоли-α ). Возбудители инфекции реагируют с циркулирующими и клеточными иммунными факторами, что и вызывает появление экзантемы.
Exanthema subitum относится к наиболее частым экзантемам раннего детского возраста. Путь передачи — воздушно-капельный. Инкубационный период 5—15 дней. Время максимального проявления между 6 и 24 месяцами жизни. В возрасте 4 лет почти у всех детей определяются антитела. Характерна сезонность — весна и начало лета.
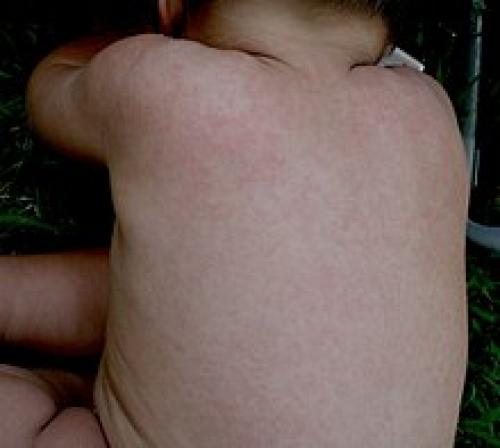
Обычно заболевание начинается остро, с подъёма температуры до фебрильных цифр (по степени повышения температуры выделяют следующие виды лихорадок: субфебрильная — 37,2—38,0 °С, низкая фебрильная — 38,1—39,0 °С, высокая фебрильная — 39,1—40,1 °С и чрезмерная (гиперпиретическая) — свыше 40,1 °С). При этом отсутствуют любые другие проявления болезни. Нет катаральных явлений, кашля, насморка. Через 3—4 дня упорной лихорадки появляется макулопапулёзная сыпь — избегая лицо, на груди, животе, а через несколько часов по всему телу. В этой стадии могут увеличиваться нижнечелюстные лимфатические узлы . После появления сыпи температура больше не поднимается. Сыпь постепенно угасает, не оставляя пигментации или шелушения.
В общем анализе крови присутствует лейкопения , относительный лимфоцитоз . Также может применяться и серологическая диагностика — четырёхкратное нарастание титра IgG.
.Белая лихорадка. У ребенка высокая температура
Автор: Росточек —
Высокая температура, которая и провоцирует лихорадку, обусловлена перестройкой и нарушением процессов терморегуляции в организме. Она вызывается образованием в организме человека пирогенов (специфических веществ), изменяющих функционирование центра терморегуляции. Наиболее часто в роли пирогенов выступают продукты распада и инфекционные агенты (бактерии, вирусы, грибки) и именно поэтому лихорадка сопровождает многие инфекционные заболевания.
Высокая температура у ребенка обеспечивает адаптацию организма к воспалительному процессу и активизирует функционирование иммунитета. Именно поэтому повышение температуры тела не всегда нуждается в терапии, а ее искусственное повышение при помощи пиро-терапии даже применяется для лечебных целей.